X115
® +PLUS
3 | Complesso Nutraceutico Bifasico | Con 3 Fonti di Collagene Idrolizzato, Acido Ialuronico, Condroitina,
Astaxantina, Coenzima Q10 ,
Acido Lipoico ,
Resveratrolo ed Estratti Biostimolanti - Antiossidanti (Melograno, Cacao, Olivo, Centella, Echinacea).
Come spiegato, i fattori genetici svolgono un ruolo importantissimo, ma da soli non possono spiegare l’insorgenza della vitiligine.
Ad esempio, il rischio di vitiligine per i parenti di primo grado di pazienti affetti è aumentato da 7 a 10 volte, tanto che più del 20-30% delle persone affette riferisce la presenza di vitiligine in un parente di primo o secondo grado 4
Inoltre, tra gemelli monozigoti (identici), la probabilità che anche l’altro gemello sia affetto da vitiligine è solo del 23% (il che indica un’importante influenza di fattori ambientali) 4
L’incidenza della vitiligine è relativamente costante in tutte le razze , ma sembra più comune in India, Messico e Giappone (fino all’8,8% della popolazione).
La malattia tende mediamente a comparire tra i 20 e i 24 anni, ma può verificarsi a qualsiasi età. Tipicamente, si individuano due picchi di esordio, precoce (<10 anni) e tardivo (circa 30 anni).
Il 41% dei casi di vitiligine segmentale iniziano prima dei 10 anni;
Il 50% dei casi di vitiligine non segmentale iniziano prima dei 20 anni;
L’80% dei casi si presenta prima dei 30 anni.
La presenza di altre
malattie autoimmuni aumenta il rischio di vitiligine
5 .
L’associazione più forte è con le malattie della tiroide, che possono colpire fino al 15% degli adulti e il 5-10% dei bambini affetti da vitiligine.
Altre malattie autoimmuni meno frequentemente associate a vitiligine sono:
Artrite reumatoide;
Diabete mellito insulino – dipendente (soprattutto ad esordio in età adulta);
Anemia perniciosa (carenza di vitamina B12 );Morbo di Addison;
Lupus eritematoso sistemico;
Alopecia areata;
Altre condizioni dermatologiche autoimmuni, ad esempio psoriasi e lichen sclerosus.
La vitiligine è anche tre volte più comune nei riceventi di trapianto allogenico di midollo osseo e di cellule staminali rispetto alla popolazione sana 5
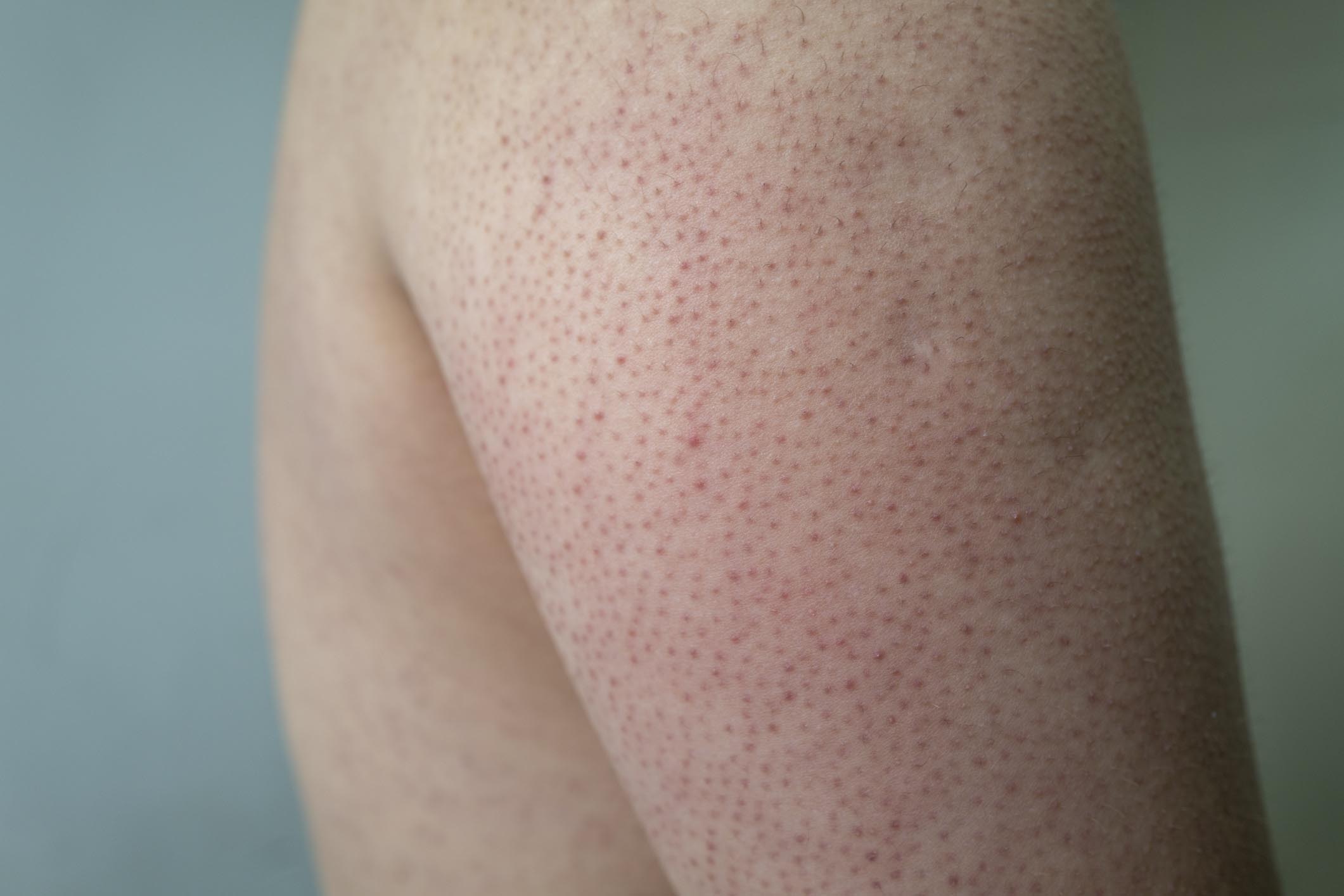
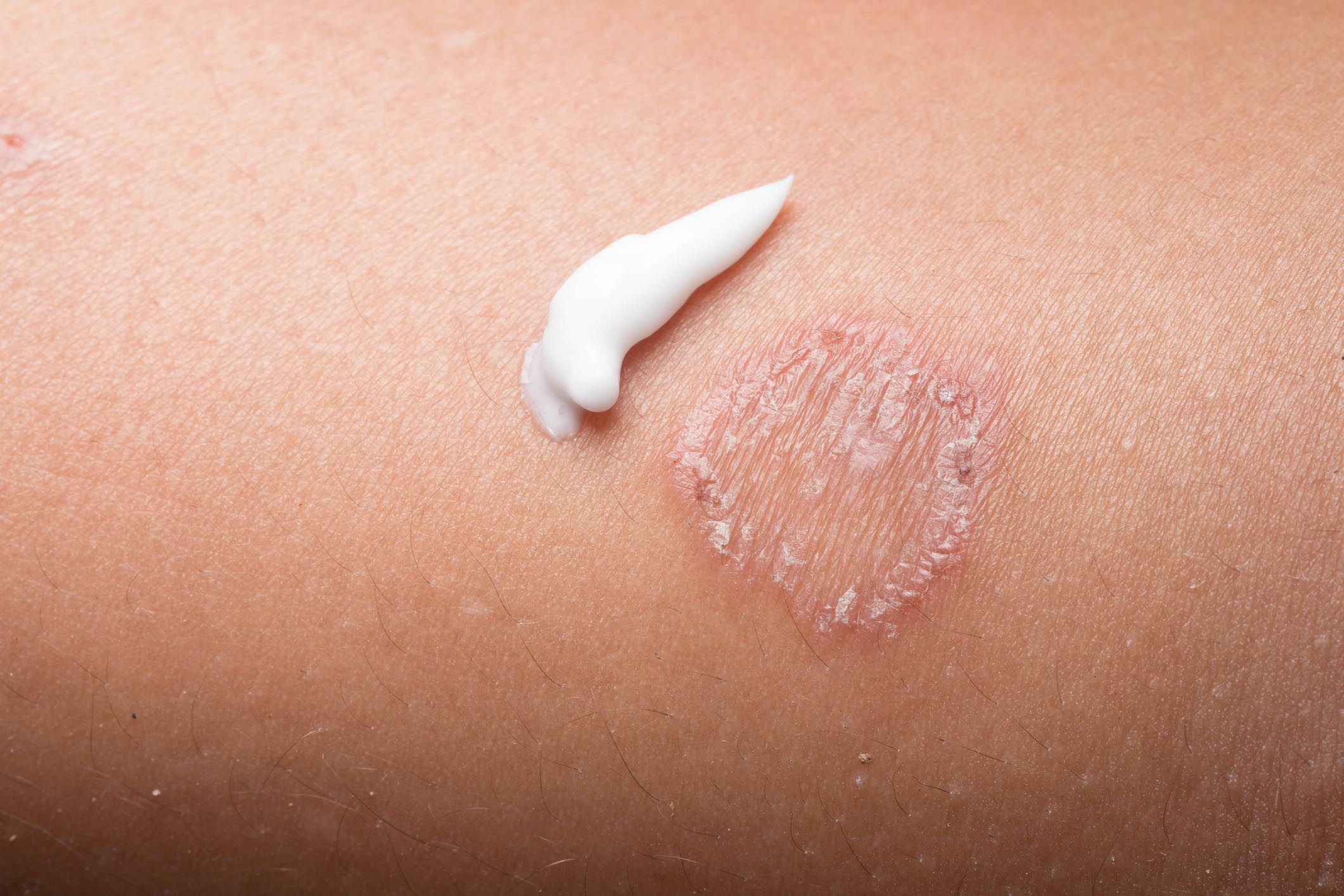
Il segno più comune della vitiligine è la perdita localizzata del pigmento cutaneo , resa evidente dalla comparsa di macule o macchie cutanee , singole o multiple, dal caratteristico colore bianco gesso o latteo.
Le lesioni iniziali si verificano più frequentemente sulle mani, sugli avambracci, sui piedi e sul viso, favorendo una distribuzione perioculare o periorale 6 , 7
Sebbene le lesioni possano comparire su qualsiasi parte del corpo, tendono a essere più comuni nelle aree esposte al sole o soggette a traumi ripetitivi (ad es. palpebre, labbra, narici, polpastrelli e dita dei piedi), nei capezzoli e nelle pieghe del corpo (come la pelle sotto le ascelle e attorno all’inguine).
In genere, le chiazze depigmentate non danno alcun disturbo, risultando asintomatiche; raramente prudono in fase attiva.
I bordi delle chiazze, come detto, sono ben definiti, con margini convessi.
La vitiligine è spesso soggetta al fenomeno di Koebner , per il quale quando la pelle sana subisce una lesione di vario tipo (graffi, tagli, abrasioni, infiammazioni, scottature ecc.) tende a sviluppare una chiazza depigmentata in corrispondenza della lesione.
Poiché un taglio, un’escoriazione o un graffio possono portare a una nuova chiazza di vitiligine, è importante ridurre al minimo le lesioni cutanee indossando indumenti protettivi larghi.
La distribuzione e le caratteristiche delle chiazze di vitiligine sono simili nei diversi tipi di pelle; tuttavia, mentre la vitiligine può essere appena percettibile in alcune persone con carnagione chiara, di solito è più evidente nei tipi di pelle più scuri. Ciò può causare una significativa disabilità estetica, insieme a conseguenze psicologiche.
Oltre alle macchie, la vitiligine può causare:
Tipi di vitiligine
In base alle caratteristiche delle lesioni (aspetto e localizzazione), si possono identificare vari tipi di vitiligine . La classificazione più comune prevede la distinzione tra:
vitiligine segmentale;
vitiligine non segmentale;
vitiligine indeterminata/non classificata.
Vitiligine non segmentale (più comune) Vitiligine segmentale
In genere presenta qualche forma di simmetria nella posizione delle chiazze depigmentate. Può essere stabile o instabile nel tempo.
Le sottoclassi di vitiligine non segmentale comprendono:
Vitiligine generalizzata: il modello più comune, con chiazze depigmentate ampie e distribuite casualmente;
Vitiligine universale: la depigmentazione interessa la maggior parte del corpo;
Vitiligine focale: le macchie sono numericamente ridotte e in genere non cambiano molto nel tempo;
Vitiligine acrofacciale: le macchie si distribuiscono alle estremità (mani e piedi) e nel viso;
Vitiligine delle mucose: la depigmentazione interessa le sole mucose3
Più comune nei bambini, tende a colpire le aree della pelle associate alle radici dorsali del midollo spinale (distribuzione dermatomerica, per cui le lesioni tendono a seguire una sorta di "percorso") ed è molto spesso unilaterale (compare solo in metà del corpo del paziente).
La testa è coinvolta in oltre il 50% dei casi.
È molto più stabile/statica nel decorso e la sua associazione con le malattie autoimmuni sembra essere più debole rispetto alla vitiligine generalizzata.
Anche in questo caso si distinguono sottoclassi: focale, delle mucose, unisegmentale o multisegmentale.
Le chiazze depigmentate esposte alla luce solare tendono a scottarsi più facilmente, in quanto prive di melanina.
Le scottature solari possono essere un problema, poiché quando interessano le aree depigmentate possono causare la diffusione della vitiligine.
Inoltre, l’abbronzatura della pelle normale rende le macchie di vitiligine visivamente più evidenti.
Tuttavia, la vitiligine non sembra essere un fattore di rischio per il cancro della pelle. Addirittura, alcune prove suggeriscono che le persone affette da vitiligine potrebbero avere un rischio inferiore di tumori maligni della pelle 1 , 2
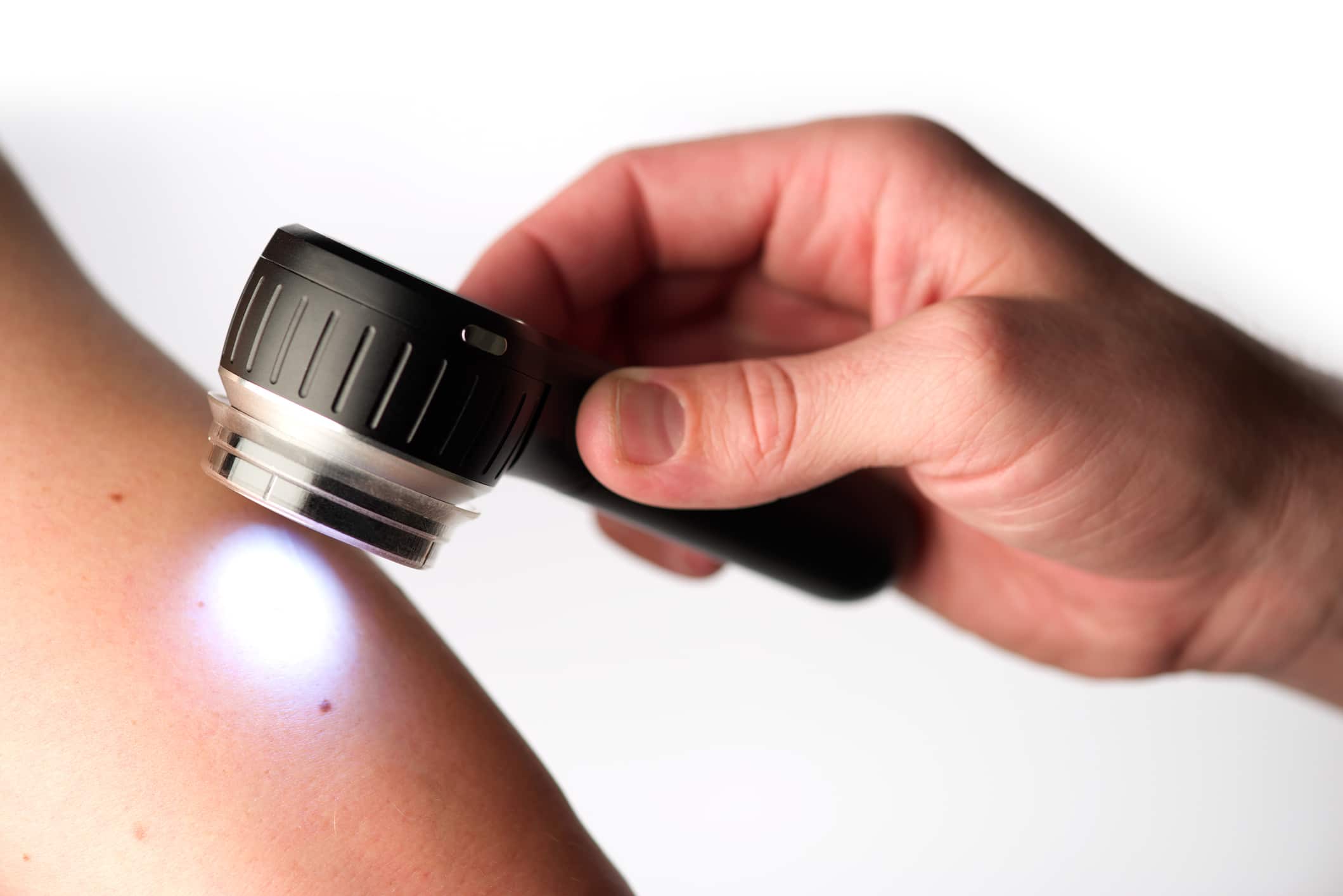
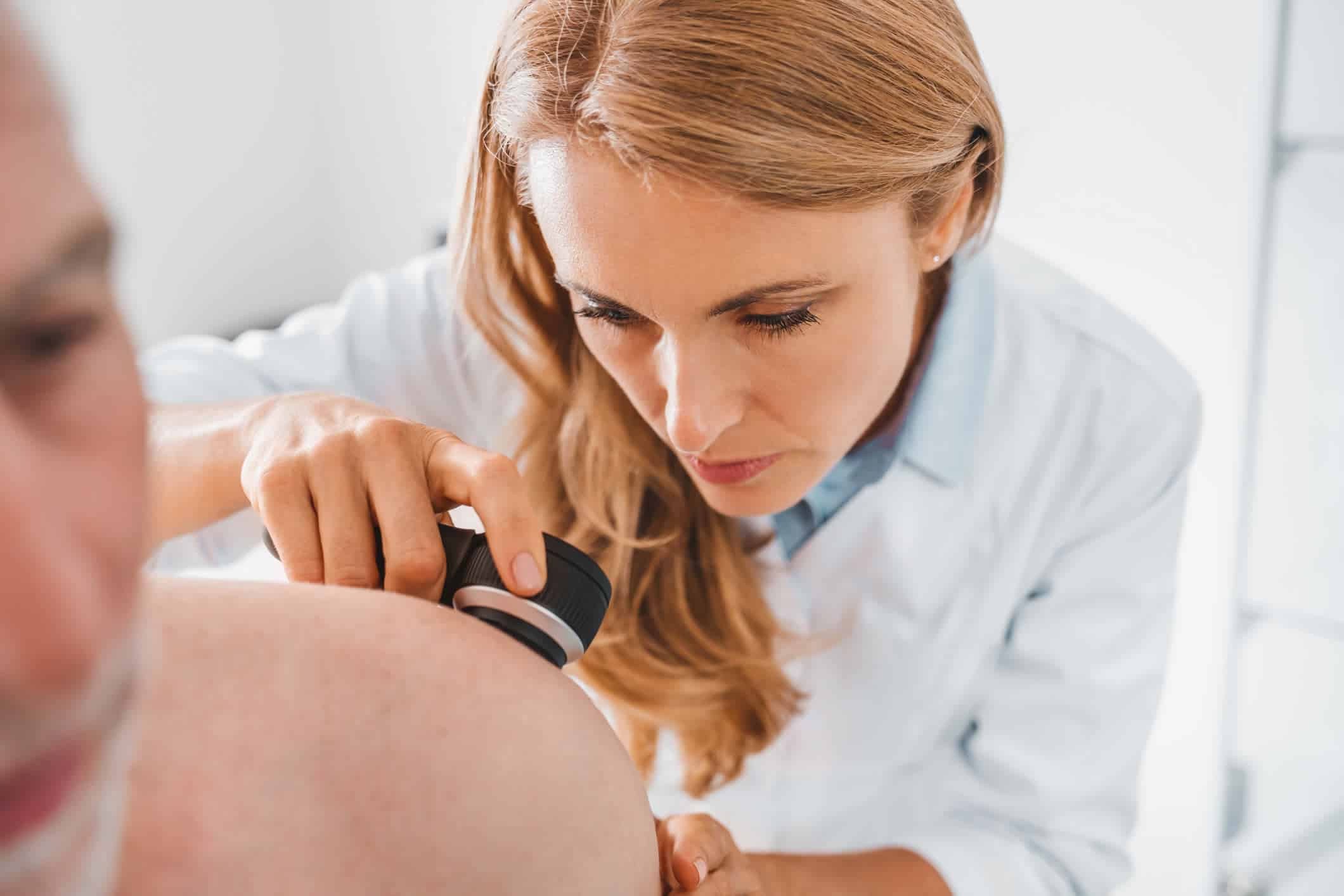
La diagnosi di vitiligine solitamente viene effettuata con una semplice indagine clinica delle lesioni illuminate alla lampada di Wood.
Un medico esperto è infatti in grado di riconoscere l’aspetto caratteristico delle lesioni e non sono richiesti test specifici per porre la diagnosi.
Tuttavia, il medico potrebbe prescrivere ulteriori esami, come alcune analisi del sangue, per individuare eventuali malattie autoimmuni associate.
Non esiste una cura definitiva per la vitiligine e il trattamento risulta spesso insoddisfacente.
L’obiettivo è quello di stabilizzare la malattia e, ove possibile, ottenere una ripigmentazione soddisfacente.
Il trattamento della vitiligine tende ad avere maggior successo:
sul viso e sul tronco rispetto a mani, piedi e aree con peli bianchi;
su chiazze di recente insorgenza rispetto a quelle di vecchia data.
Per il trattamento della vitiligine possono essere utilizzati:
vari tipi di farmaci, topici (applicati direttamente sulla pelle) e sistemici (assunti per via orale),
fototerapia ,
terapia laser ,
terapia chirurgica.
Una risposta terapeutica ottimale si osserva spesso combinando varie terapie.
Fototerapia
La fototerapia è un’opzione terapeutica generalmente efficace.
In pratica, sfrutta l’esposizione controllata alla luce ultravioletta (UV) per ripristinare il colore della pelle.
Spesso si utilizza l’UVB a banda stretta (con una lunghezza d’onda di 311-312 nm), ma è anche possibile utilizzare dispositivi laser ad eccimeri o sorgenti UVA associate a psoraleni (PUVA) 8
Le modalità di fototerapia mirata sembrano essere un’utile alternativa nelle forme localizzate di vitiligine.
2-3 trattamenti di fototerapia a settimana inducono la ripigmentazione nella maggior parte dei pazienti con malattia precoce e localizzata. Tuttavia, possono essere necessari diversi mesi per ottenere benefici consistenti.
Spetta comunque al dermatologo stabilire la durata e la frequenza delle sedute in base alla risposta del paziente.
In conclusione, la fototerapia rimane una pietra angolare nella gestione della vitiligine, soprattutto nella vitiligine generalizzata 9
Una meta-analisi di 35 diversi studi ha osservato una risposta marcata o clinicamente utile nel 8
13% dei pazienti dopo 3 mesi di UVB a banda stretta;
19% dei pazienti dopo 6 mesi di UVB a banda stretta;
36% dei pazienti dopo 12 mesi di UVB a banda stretta;
51% dei pazienti dopo 12 mesi di PUVA;
62% dei pazienti dopo 12 mesi di PUVA.
Inoltre, il viso e il collo (44%) hanno risposto meglio del tronco (26%), che a sua volta ha risposto meglio delle estremità (17%). La fototerapia è invece risultata scarsamente o per nulla efficace su mani e piedi.
I benefici della fototerapia dipenderebbero da due diversi meccanismi:
soppressione immunitaria, che aiuta a prevenire la distruzione dei melanociti;
stimolazione delle citochine (fattori di crescita ).
La fototerapia non è adatta alle persone con pelle molto chiara.
Trattamenti topici
I farmaci topici (da applicare direttamente sulla pelle) utili nel trattamento della vitiligine includono:
derivati del cortisone (corticosteroidi topici , es. betametasone valerato e clobetasolo propionato): sono il trattamento di prima linea per la vitiligine e agiscono regolando e sopprimendo la risposta infiammatoria. 10 inibitori della calcineurina (pimecrolimus e tacrolimus): hanno meno effetti avversi rispetto ai corticosteroidi, in particolare nessun rischio di atrofia. Sono indicati per la vitiligine che colpisce le palpebre, il viso, il collo, le ascelle e l’inguine;derivati topici della vitamina D (calcipotriolo , tacalcitolo): sono farmaci di seconda linea, che si usano in associazione ad altri trattamenti. Agiscono espletando proprietà immunomodulatorie 11 ruxolitinib : riduce la sintesi di citochine infiammatorie attraverso l’inibizione delle Janus chinasi 1 e 2; sembra efficace soprattutto per la vitiligine facciale non segnmentale.
Terapia sistemica
I farmaci sistemici (da assumere generalmente per via orale) utili nel trattamento della vitiligine includono:
corticosteroidi : possono essere sfruttati per brevi periodi, per contrastare o stabilizzare la vitiligine in fase attiva, secondo la cosiddetta terapia a impulsi brevi (ad esempio desametasone 2,5-4 mg per due giorni consecutivi alla settimana, per 3-6 mesi);metotrexato : farmaco con effetti antinfiammatori e immunomodulatori, in grado di ridurre l’infiammazione;ciclosporina : noto farmaco immunosoppressore, che riduce l’attività delle cellule T che distruggono i melanociti;micofenolato mofetile : profarmaco dell’acido micofenolico, un potente immunosoppressore;minociclina orale : un antibiotico tetraciclico con proprietà antinfiammatorie; afamelanotide sottocutanea : si tratta di un analogo dell’ormone α-MSH
(che stimola lo sviluppo dei melanociti); può dare risultati se combinato con fototerapia.
Trattamento chirurgico
L’opzione chirurgica è generalmente rivolta alla vitiligine segmentale o localizzata, quando limitata a una piccola aree e stabile nel tempo.
Può trattare con successo quelle aree resistenti ai trattamenti fin qui descritti (ad es. attaccatura dei capelli, dorso delle dita, fronte, caviglie).
Il trattamento chirurgico prevede la rimozione dello strato superiore della pelle affetta da vitiligine (mediante rasatura, dermoabrasione, carteggiatura o laser) e la sostituzione con pelle pigmentata rimossa da un altro sito.
Terapia depigmentante
La decolorazione della pelle, ad es. usando monobenzone etil etere al 20% (MBEH), può essere presa in considerazione in soggetti gravemente affetti da vitiligine, con pelle scura, non rispondenti alle terapie.
Di fronte all’incapacità di scurire le macchie, si procede quindi a schiarire la pelle circostante per uniformarne l’aspetto.
Anche la crioterapia e il trattamento laser (p. es., alessandrite Q-switched da 755 nm o rubino Q-switched da 694 nm) sono stati utilizzati con successo per depigmentare piccole aree di vitiligine.
Un Consiglio per la Tua Bellezza Per la tua routine di bellezza, ti consigliamo il siero viso X115® ACE.
Grazie a una tecnologia brevettata, permette l'Uso delle Vitamine A | C | E | nello Stato più Puro ed Efficace. Per un Trattamento di Bellezza ai Massimi Livelli. Guarda il video per saperne di più.
X115® ACE | Pure Vitamins Antiage Complex | 3 Formule Mono-Concentrate a Utilizzo Ciclico | Altamente Biodisponibili | In flaconcini monodose bifasici
Il tappo serbatoio racchiude e protegge i Complessi Vitaminici Puri L'ampolla sottostante contiene un'emulsione fluida con olio di mandorle dolci e complessi idratanti, attivanti e illuminanti La mono-concentrazione delle vitamine A | C | E | in 3 formule distinte permette di veicolare alla pelle gli alti dosaggi vitaminici usati nella medicina estetica. I booster veicolanti garantiscono un elevato assorbimento cutaneo, senza necessità di aghi. I complessi illuminanti, con polvere di perla e diamante, riflettono e modulano in maniera omogenea la luce, mascherando le imperfezioni cutanee e facendo risplendere la naturale bellezza del volto. Glicirizzina
Secondo una meta-analisi di studi randomizzati e controllati su un totale di quasi 4.000 pazienti, l’aggiunta del composto glicirizzina alla terapia convenzionale è risultata più efficace della sola terapia convenzionale per il trattamento della vitiligine 12
Tuttavia, gli Autori hanno segnalato la scarsa qualità degli studi analizzati e l’elevato rischio di bias .
Vitamina D
Secondo una meta-analisi di 31 studi (quasi tutti studi trasversali o caso-controllo) su quasi 2.000 pazienti, gli individui affetti da vitiligine avevano livelli più bassi di vitamina D rispetto ai controlli sani.
Considerata l’importanza della vitamina D come modulante del sistema immunitario , colmare eventuali deficit potrebbe avere benefici non solo per la salute generale, ma anche nello specifico per la vitiligine 13
Antiossidanti
Considerato il ruolo dello stress ossidativo nell’insorgenza e nel mantenimento della vitiligine, un aumentato apporto di antiossidanti tramite la dieta o gli integratori potrebbe avere dei benefici. Questi integratori andrebbero in ogni caso considerati degli adiuvanti (e non certo sostituti) dei trattamenti convenzionali.
Ad esempio, alcuni studi hanno suggerito l’efficacia dell’integrazione di acido alfa lipoico in termini di accelerazione della ripigmentazione cutanea nei pazienti con vitiligine 14 , 15 quercetina 16 , 17 flavonoidi 18
In uno studio, l’assunzione per 3 mesi di 140 mg di cardo mariano due volte al giorno, in associazione alla fototerapia, ha prodotto miglioramenti della vitiligine maggiori rispetto alla sola fototerapia 19
In uno studio, l’integrazione di superossido dismutasi associata alla terapia con luce ultravioletta B è risultata più efficace della sola terapia con luce UVB; tuttavia, la superossido dismutasi da sola non ha avuto alcun effetto sui sintomi della vitiligine 19a
Fenilalanina
L’amminoacido fenilalanina è il precursore naturale della tirosina , che viene ulteriormente convertita in melanina dall’organismo. Per questo, è stata proposta come strumento terapeutico per il trattamento della vitiligine.
La somministrazione orale di fenilalanina (50-100 mg/kg di peso corporeo), combinata con l’esposizione ai raggi UVA (nota anche come PUVA), è una terapia nota per la vitiligine da molto tempo. È generalmente ben tollerata e fornisce risultati abbastanza buoni in termini di tasso di ripigmentazione 20
Esiste anche la possibilità di trattare le chiazze vitiliginose con L-fenilalanina topica (crema con L-Fenilalanina al 10%), da sola, o meglio, in associazione a fototerapia/fototerapia mirata 21
Ginkgo biloba
In uno studio indiano RCT, 40 mg di Ginkgo biloba ≥ 75%) ripigmentazione in 10 di questi partecipanti 22
In un altro studio, 12 partecipanti con vitiligine sono stati trattati con 60 mg di estratto di G. biloba due volte al giorno per 12 settimane. Al termine dello studio 23
2 partecipanti hanno ottenuto un miglioramento superiore al 30%;
1 soggetto ha ottenuto un miglioramento del 27%;
3 soggetti miglioramenti dell’11-18%.
Articolo basato su prove sottoposto a revisione scientifica dal Team Ricerca e Sviluppo X115® . La bibliografia è consultabile cliccando sui riferimenti numerici al termine delle frasi. Con il supporto degli studi scientifici e l’esperienza maturata nella ricerca antiaging per i cosmetici e integratori X115® , ci impegniamo a offrirti informazioni affidabili e accurate, basate su prove accessibili e verificabili. La nostra mission è affiancarti nel viaggio verso la salute, la bellezza e il benessere, offrendoti informazioni utili e prodotti altamente efficaci.
A proposito dell'Autore:
Laureato con lode in Scienze Motorie, nel 2005 fonda my-personaltrainer.it, oggi punto di riferimento in Italia per salute, benessere e alimentazione sana. Dopo gli studi in scienze e tecnologie dei prodotti dietetici, erboristici e cosmetici, dal 2011 si occupa dello sviluppo dei prodotti nutricosmetici X115®. Nel 2025 pubblica “
La salute al contrario ”, un libro che promuove il ruolo centrale dello stile di vita nella prevenzione delle malattie e denuncia le derive di un sistema sanitario sempre più orientato a “curare a ogni costo” anziché a promuovere la vera salute.
Latest posts by Dr. Gilles Ferraresi
(see all )
Scarica Gratis il Libro X115® sul Collagene
Una guida pratico-scientifica, informativa e stimolante, per scoprire il collagene, le sue proprietà e i suoi benefici per la salute e la bellezza della pelle.
Download gratuito